Воспалительные и инфекционные заболевания редко проходят бесследно для организма. После них врачи часто диагностируют реактивный панкреатит. У детей симптомы этого заболевания свидетельствуют о поражении главного органа пищеварительной системы — поджелудочной железы. Однако дискомфорт в животе, отрыжка и изжога не всегда указывают на воспалительный процесс. Если ребенок жалуется на боли, нужно незамедлительно вызвать врача. Самостоятельное лечение может закончиться осложнением патологического процесса.
Что необходимо знать о болезни?
Панкреатит является одним из самых распространенных Он бывает как у взрослых, так и у детей. Клиническая картина и характер течения патологического процесса определяют его форму — острую или хроническую. Такое состояние очень опасно. Если своевременно не предпринять шаги по устранению причины заболевания, придется соблюдать строгую диету на протяжении всей жизни.
Реактивный панкреатит у ребенка несколько отличается от основной формы заболевания. Его развитие начинается с В результате нарушается работа органа, а возложенные на него функции не выполняются в полном объеме. Ферменты, которые принимают участие в процессе расщепления пищи, не могут пройти через воспаленные протоки. Они остаются в поджелудочной железе и начинают буквально переваривать ее изнутри.
Причины воспалительного процесса
В последнее время реактивный панкреатит у детей диагностируется все чаще. Врачи объясняют данную тенденцию изменением вкусовых пристрастий населения. Сегодня рацион ребенка состоит преимущественно из продуктов, в составе которых присутствует большое количество консервантов, красителей и ароматизаторов. Эти вещества негативно отражаются на работе поджелудочной железы. Они провоцируют спазм протоков органа, в результате чего ферменты не попадают в пищеварительный тракт. Постепенно развивается воспалительный процесс.
Реактивный панкреатит у ребенка может возникнуть вследствие перенесенных недавно инфекционных заболеваний. Например, ОРВИ или ОРЗ часто выступают в роли пускового механизма патологического процесса. Другой причиной заболевания является антибиотикотерапия. Использование «Метронидазола» или «Фуросемида» при лечении повышает риск развития недуга.
В редких случаях реактивный панкреатит развивается на фоне врожденных заболеваний поджелудочной железы. К ним относится муковисцидоз, аномальное изменение проходов двенадцатиперстной кишки. Такие пациенты с ранних лет знают о проблемах со здоровьем, поэтому соблюдают специальную диету и принимают лекарства. Вероятность возникновения воспаления в поджелудочной железе у них ничтожно мала, но все же существует. 
Первые проявления недуга
Признаки реактивного панкреатита у детей практически не отличаются от симптомов заболевания у взрослых. Развитие патологического процесса сопровождается сильной болью в Клиническая картина дополняется тошнотой, нарушением стула. Приступы диареи сменяются запором. При поносе стул жидкий, а каловые массы покрыты блестящим налетом. Дети часто жалуются на сухость во рту, сильную жажду. Аппетит ухудшается, а некоторые малыши вовсе отказываются от еды.
Заболевание часто сопровождается симптомами общего недомогания. Ребенок становится вялым и апатичным, теряет интерес ко всему происходящему. Ему постоянно хочется спать, а высокая температура не позволяет заниматься привычными делами.
Выраженность симптомов заболевания зависит от возраста пациента. Чем старше ребенок, тем сильнее проявляются признаки недуга. У новорожденных боль в животе выражается капризностью и усилением двигательной активности. Реактивный панкреатит у детей младшего возраста также сопровождается сильным дискомфортом в области пупка. Однако они не могут показать точное место локализации боли. Дети старшего возраста обычно жалуются на сильную тошноту и рвоту. Все перечисленные симптомы могут служить основанием для незамедлительного обращения к врачу.
Первая помощь при приступе панкреатита
При появлении симптомов реактивного панкреатита необходимо сразу вызвать бригаду медицинских работников. До приезда помощи нужно аккуратно уложить ребенка на диван или кровать, обеспечить ему полный покой. На область живота можно положить холодную грелку. Не рекомендуется давать больному анальгетики или другие лекарственные препараты, поскольку они могут смазать общую клиническую картину. Реактивный панкреатит у детей, симптомы которого часто застают врасплох родителей, является скоротечным заболеванием. Поэтому к его лечению следует относиться со всей серьезностью и ответственностью. 
Методы диагностики
Прежде чем приступать к лечению заболевания, юному пациенту необходимо пройти полное медицинское обследование.
- Общий анализ крови требуется для подсчета лейкоцитов. Количество этих элементов увеличивается при панкреатите.
- УЗИ органов брюшной полости показывает уплотнения в железе, а также иные патологические изменения в органе.
- Биохимический анализ крови позволяет оценить уровень содержания ферментов,
- С помощью гастроскопии доктор может взять материал для цитологического исследования в лабораторных условиях.
Если анализы подтверждают реактивный панкреатит у ребенка, лечение заболевания начинают незамедлительно.
Основные принципы терапии
Лечение воспаления в поджелудочной железе требует комплексного подхода. Обычно оно включает прием лекарственных средств и соблюдение строгой диеты. Выбор конкретных медикаментов для лечения зависит от состояния пациента и особенностей его организма. Больного обязательно помещают в стационар. В течение первых нескольких дней ему следует обеспечить полный покой. Больничный режим в период обострения недуга позволяет не мучиться вопросом о том, каким должно быть меню при реактивном панкреатите у детей.
Родителям нужно строго придерживаться рекомендаций врача, ведь он желает ребенку только скорейшего выздоровления. Поэтому все ограничения в питании нельзя считать капризом доктора, как может показаться многим. Если у маленького пациента уже случился приступ реактивного панкреатита, проявились его симптомы, соблюдение строгой диеты является неотъемлемой частью терапии. В противном случае может произойти рецидив.
Диета при воспалении поджелудочной железы
Что необходимо изменить в рационе при диагнозе «реактивный панкреатит»? Ребенка диета не должна смущать. Он должен считать ее частью привычного образа жизни, ведь основные ограничения распространяются только на вредные продукты. В этот список входят жирные и острые блюда, копчености и фаст-фуд. Также рекомендуется исключить шоколад, какао и Остальные правила диетического питания перечислены ниже.
- Необходимо обеспечить поджелудочной железе функциональный покой. Из рациона маленького пациента в первую очередь нужно исключить все раздражители. Продукты, сваренные или приготовленные на пару, следует подавать в измельченном виде комнатной температуры.
- Важно позаботиться о сохранении энергетической и пищевой ценности рациона. Нет необходимости кормить малыша исключительно белковой пищей. Рацион должен быть максимально разнообразным и также включать углеводные продукты.
- Кушать следует небольшими порциями, но часто. Рекомендуется вспомнить о принципах дробного питания. Промежуток между приемами пищи не должен превышать четырех часов.
Чтобы предупредить новые вспышки болезни, нужно постоянно следить за питанием. Любые эксперименты с едой могут привести к новому приступу и необходимости принимать лекарства.
Каким должно быть питание при реактивном панкреатите?
Детей с признаками воспалительного процесса в первую очередь сажают на голодную диету. В течение двух суток больным разрешается пить только обычную минеральную воду. С третьего дня лечения рацион дополняют домашними сухариками и чаем без сахара, овсяной кашей на воде. Затем можно включать кисель, кисломолочные продукты, черствый белый хлеб. На пятый день терапии разрешаются несложные овощные бульоны или пюре. Еще через пять суток, при условии положительной динамики, больные могут есть постное мясо, паровые котлеты. Свежие овощи и фрукты следует вводить в рацион постепенно, лучше самыми последними. Полный перечень разрешенных блюд на каждом этапе диеты должен определить лечащий врач.
Лечение реактивного панкреатита медикаментами
Использование при этом заболевании лекарственных препаратов позволяет остановить его прогрессирование и купировать симптоматику. Все медикаменты, входящие в стандартный курс терапии, можно разделить на две условные группы:
- Спазмолитики. К этой группе относятся «чистые» медикаменты («Но-шпа») и препараты, имеющие в своем составе обезболивающие компоненты («Анальгин», «Парацетамол»).
- Ферментные средства. Их действие направлено на улучшение процесса пищеварения. В этой группе препараты делятся на две категории: имеющие в своем составе ферменты («Мезим», «Панкреатин») и содержащие желчь («Фестал», «Ферестал»). Злоупотреблять лекарствами не нужно, ведь организм может привыкнуть к такой искусственной помощи. Препараты из второй группы дают хороший терапевтический эффект, но их применение противопоказано при желчекаменной болезни и обострении гастрита.
Чтобы усилить лечебное воздействие медикаментов, врачи рекомендуют дополнительно принимать антацидные средства. Они способствуют снижению кислотности желудка, увеличивая тем самым полезный эффект от лекарств.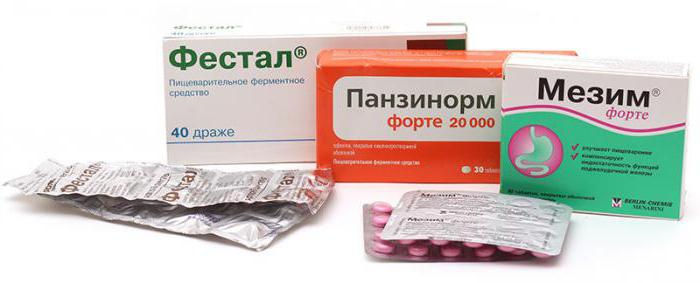
Лечение народными средствами
Реактивный панкреатит у ребенка нельзя вылечить без использования лекарственных препаратов. Однако для купирования симптоматики можно прибегнуть к помощи рецептов народных лекарей. Перед началом курса терапии следует проконсультироваться с врачом.
Одним из популярных продуктов в лечении панкреатита является маточное молочко. Применять его можно только в том случае, если у ребенка нет аллергии на мед. Продолжительность курса терапии составляет 2-3 месяца. Затем необходимо сделать короткий перерыв на несколько дней. Принимать маточное молочко рекомендуется по чайной ложке трижды в день. Лучше медленно рассасывать сладкое лакомство, а не глотать его целиком.
Также можно сделать домашний квас из чистотела. Для его приготовления потребуется 3 л молочной сыворотки. Если ее найти не удается, можно заменить обычной водой. Жидкость необходимо налить в сосуд, добавить по чайной ложке сметаны и сахара. В марлевый мешочек следует насыпать полстакана травы чистотела, опустить в банку с водой или молочной сывороткой. В течение двух недель нужно ежедневно помешивать квас. Если четко следовать представленной инструкции, на 10 сутки напиток должен начать пениться. Принимают квас на протяжении недели по столовой ложке трижды в день. 
Меры профилактики
Не всегда родители могут уберечь свое чадо от факторов, способствующих возникновению реактивного панкреатита. Именно поэтому они должны объяснить ребенку всю серьезность заболевания, рассказать о необходимости соблюдения специальной диеты.
Многие дети являются сладкоежками. Именно торты и пирожные наносят самый сильный удар по поджелудочной железе. Одной из мер профилактики заболевания является ограничение потребления сладостей. В роли их заменителя может выступать самый обычный мед. Однако и с этим лакомством важно не переусердствовать. Малышу достаточно двух столовых ложек данного продукта, при условии отсутствия аллергии. Еще одно важное правило — не переедать. Ребенок должен вставать из-за стола с легким чувством голода.
Другим способом профилактики недуга является своевременное лечение инфекционных и воспалительных патологий, болезней ЖКТ. Очень часто на фоне подобных проблем и развивается реактивный панкреатит у ребенка. Только благодаря грамотной терапии можно избежать саморазрушения поджелудочной железы. Следует заметить, что любые препараты для лечения должен назначать врач. Самостоятельный подбор медикаментов категорически запрещен.
Подведем итоги
Реактивный панкреатит у детей, симптомы и лечение которого описаны в этой статье, считается опасным состоянием. При появлении первых симптомов заболевания необходимо срочно обратиться за медицинской помощью. Игнорирование патологии может привести к неприятным последствиям. Среди них самым тревожным является саморазрушение поджелудочной железы. По причине несвоевременного обращения к врачу в будущем у ребенка может развиться сахарный диабет.
Поджелудочная железа выполняет сразу две основных функции - эндокринную и пищеварительную. Она связана со многими органами в организме. Когда какой-то из органов организма дает сбой в осуществлении своих функций, то происходят реактивные изменения поджелудочной железы.
Понятие «реактивное состояние» зачастую вызывает панический страх у пациентов. Однако это означает лишь то, что близко располагающийся к железе орган пищеварения плохо выполняет свои функции.
Эти реактивные изменения поджелудочной железы могут сопровождаться болевым синдромом, увеличением уровня сахара в крови и плохой работой пищеварительных органов.
Когда поджелудочная железа дает сбой, то происходит увеличение объема панкреатического сока, нарушается его отток, ферменты перестают вырабатываться в достаточном количестве, а железа начинает переваривать сама себя.
Воспалительные процессы имеют следующие признаки:
- Реактивные изменения в поджелудочной.
- Отек органа, увеличение в размерах.
Прогрессирование реактивных изменений поджелудочной железы могут привести к серьезным осложнениям, например, как:
- холецистит;
- образование кист и камней;
- гепатит.
Симптомы реактивных изменений:
- тошнота, приступы рвоты;
- болевые ощущения в области верхней части живота;
- диарея.
Проведение диагностики
Изменения в поджелудочной железе можно диагностировать при помощи УЗИ исследования. Обследованию подлежат все органы пищеварительной системы. Для того чтобы выяснить что могло послужить причиной данного состояния.
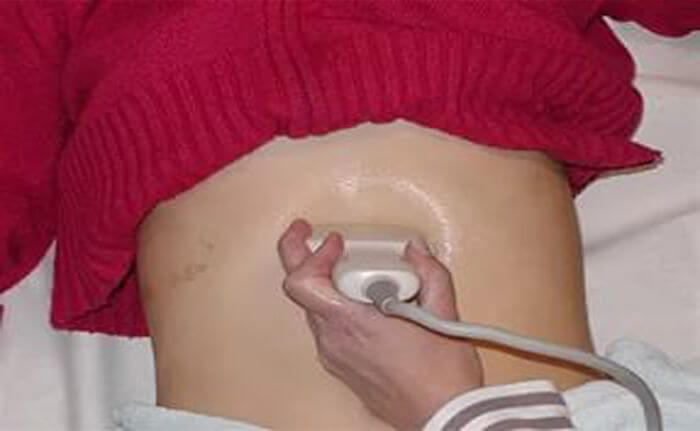
При исследовании здоровой поджелудочной картина такова: размеры соответствуют норме, нет воспалительных очагов, а также отсутствуют диффузные изменения поджелудочной железы.
Диффузные изменения – очаги воспалений, которые распределены по всему органу и чаще всего связанные с наличием камней или опухоли.
Помимо УЗИ, исследований пациенту необходимо дополнительно пройти обследования:
- анализ крови для выявления воспалительного процесса;
- анализ мочи на наличие ферментов пищеварения;
- эндоскопия двенадцатиперстной кишки.
После сдачи всех анализов, врач гастроэнтеролог может вынести точный диагноз и назначить соответствующее эффективное лечение.
Реактивное состояние железы у ребенка
Реактивные изменения поджелудочной железы у ребенка - частое явление, которое связано с большим количеством вредных окружающих факторов. Например, как: употребление продуктов, содержащие красители, консерванты, газированные напитки, сухарики, чипсы и т. д. В основном болезнь проявляется в виде спазмов протоковой железы.
Поджелудочная железа у детей восприимчива и изменения могут возникать по разным причинам:
- при частых простудных заболеваниях, а следствие прием антибиотиков;
- употребление в пищу «вредных» продуктов;
- врожденные патологии железы;
- перенесенные стрессовые ситуации.
При реактивном панкреатите у ребенка возникают следующие симптомы:
- резкие бои в животе;
- тошнота, рвота;
- диарея;
- сухость во рту;
- появление белого налета на языке;
- раздражительность, плач, капризы.
Лечение
В первую очередь нужно лечить проявление первых симптомов. Избавиться от боли, дать ребенку сорбенты и побольше жидкости для облегчения состояния при рвотных позывах. Для того чтобы не допустить обезвоживание детского организма необходимо давать солевой раствор, который можно приготовить самостоятельно в домашних условиях или купить готовый в аптеке.
Полностью исключить вредные продукты, жирную пищу, газированные напитки. После оказания первой помощи и облегчения состояния ребенка, необходимо вызвать врача, который назначит необходимые обследования, а также прием лекарственных препаратов.
Диагностика детского организма аналогична взрослому обследованию:
- биохимический и общий анализ крови;
- анализ кала и мочи;
- УЗИ органов пищеварения;
- рентген желудочно-кишечного тракта.
Лечебная терапия
Лечение поджелудочной железы у детей должно осуществляться в стационаре под наблюдением медицинского персонала.
Кушать нужно небольшими порциями, но часто. Полезно лечебное голодание в течение первых двух дней для того, чтобы дать покой железе.
При реактивном панкреатите у детей следует убрать из питания следующее:
- сладости;
- супы на мясном бульоне;
- консервированные продукты, а также любые с добавлением специй и пряностей;
- свежие овощи и фрукты не прошедшие термической обработки.
Диета необходима для того чтобы не возникли вторичные изменения в железе в дальнейшем.
Медикаментозная терапия
Врач может назначить медикаментозное лечение, в которое входит прием следующих препаратов:
- глюкоза для выведения токсинов из организма. Ее вводят внутривенно так, как пероральный прием в течение нескольких дне запрещен;
- препараты для уменьшения объема выработки панкреатического сока;
- ферменты для снятия болевого синдрома и улучшения пищеварения;
- спазмолитики для уменьшения боли и спазмов.
Важно помнить, что реактивные изменения, это - не диагноз, а лишь проявление неполадок органов в организме, тревожный сигнал о нарушениях пищеварительной системы. Как только функции больного органа будут восстановлены, от реактивных состояний не останется и следа.
В последнее время реактивным панкреатитом заболевает все большее количество деток. Причина этого – увеличение числа продуктов, содержащих консерванты, красители, усилители вкуса. Это всевозможные сухарики, орешки, чипсы, соки и сладкие напитки из магазинной сети. Болезнь проявляется в виде спазмов в протоках поджелудочной железы.
Выработанные в самой поджелудочной железе ферменты не могут попасть в желудочно-кишечный тракт и начинают переваривать саму железу. Заболевание наступает резко, иногда даже мгновенно как реакция организма маленького человечка на различные инфекции, такие как респираторное заболевание, респираторная вирусная инфекция, интоксикация в связи с приемом несвежих продуктов питания. Поджелудочная железа может отреагировать на лечение антибиотиками, последствия травмы брюшной полости, отрицательные психо-эмоциональные нагрузки.
 Неправильное питание - условия возникновения реактивного панкреатита.
Неправильное питание - условия возникновения реактивного панкреатита.
Реактивные изменения в поджелудочной железе представляют собой вторичные симптомы, основанные на первичных факторах, таких как, алкоголь, гастрит, желчнокаменная болезнь и др. Возникает реактивный панкреатит по следующим причинам:
- длительный прием антибиотиков, который не сопровождался лекарственными препаратами, предназначенными для восстановления микрофлоры;
- употребление противомикробных средств;
- травмы брюшной полости;
- неправильное питание;
- врожденные аномалии поджелудочной железы;
- инфекционные заболевания;
- наличие патологии в органах жкт;
- стрессовые ситуации, которые влекут за собой изменения паренхимы.
Диффузные изменения паренхимы могут возникнуть при ожирении, сахарном диабете, у людей преклонного возраста. На изменения паренхимы главным образом влияют неправильное питание и употребление спиртных напитков.
Реактивные изменения паренхимы образуются вследствие воспалительного процесса поджелудочной железы, на которую воздействуют печень и желчный пузырь. Как результат появляется болевой синдром и повышается уровень сахара в крови.
Симптомы
При реактивном панкреатите у детей наблюдаются следующие симптомы:
- болевые ощущения резкого характера над пупком;
- тошнота, рвотные позывы;
- понос и газы в животе;
- ощущение сухости в полости рта;
- болезненные ощущения в животе, которые снижаются при сидении с наклоненным вперед туловищем;
- в первые часы, после появления заболевания наблюдается подъем температуры до тридцати семи градусов;
- на языке виднеется налет в виде белых пятен;
- ухудшается общее состояние, он становится вялым, капризным и раздражительным.
У грудничков болезнь может проявляться резким продолжительным плачем и повышенной двигательной активностью, которой он пытается обратить на себя внимание и дает понять, что у него не все в порядке. Наблюдаться симптоматика может сразу же после приема некачественной пищи.
У деток постарше боль может ощущаться в животе в верхней его половине.
При наличии вышеперечисленных симптомов у малыша следует незамедлительно обратиться к врачу или вызвать карету скорой помощи.
Что делать родителям при первых признаках заболевания?
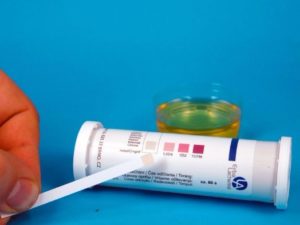 Окраска сенсорного элемента тест-полоски свидетельствует о наличии кетоновых тел в моче.
Окраска сенсорного элемента тест-полоски свидетельствует о наличии кетоновых тел в моче. При первом проявлении реактивного панкреатита необходимо пересмотреть питание ребенка и исключить из него вредную пищу. Рацион малыша не должен состоять из жирной, жареной, пряной еды. Детям нельзя пить газированные напитки и питаться фаст-футами. Следующим шагом будет визит к врачу и обследования, которые включают в себя ультразвуковые исследования поджелудочной железы и печени, анализы крови и мочи.
Дома в аптечке должны быть тест-полоски на кетоновые тела, которые способны определять наличие или отсутствие панкреатита. Если нет возможности обратиться к врачу, нужно давать малышу как можно больше жидкости, сорбенты. Однако это временные меры, посетить специалиста нужно обязательно. Если больного рвет больше трех раз подряд и у него слабый вид, нужно срочно вызывать карету скорой помощи.
Диагностика
Диагностировать реактивный панкреатит можно следующим образом:
- врач осуществляет осмотр и выслушивает жалобы;
- сдаются анализы на кровь, которые покажут следствие воспалительного процесса;
- проводится биохимический анализ крови, что позволит выявить повышение количества ферментов;
- сдаются на анализ каловые массы, чтобы определить количество увеличенных жиров и белковых волокон;
- делают рентген кишечно-желудочного тракта;
- проводится узи полости брюшины и органов пищеварительной системы.
Методы терапии
 Лечение ребенка должно осуществляться под наблюдением врача в стационаре.
Лечение ребенка должно осуществляться под наблюдением врача в стационаре. Лечение реактивного панкреатита должно осуществляться под наблюдением врачей в стационаре. Необходимость в стационарном отделении обусловлена постоянным пребыванием больного под присмотром медицинского персонала, которые смогут постоянно следить за состоянием малыша и при ухудшении предпринимать соответствующие меры. При госпитализации больного ему полагается строгий постельный режим.
Важно помнить, что питание при реактивном панкреатите должно быть исключительно из полезного меню.
Кушать нужно маленькими порциями, но по пять-шесть раз на протяжении дня. Но в течение первых дней болезни важно оградить поджелудочную железу от нагрузок и обеспечить ей покой, а значит, на один-два дня полностью исключить еду и пить лишь щелочную воду. Начиная с третьего дня болезни можно постепенно вводить пищу – чай несладкий, сухарики, гречку и овсянку в перетертых видах. На четвертые сутки добавляется несвежий кусочек хлеба, кефир, натуральный йогурт и кисель. На пятый день можно включить в рацион супы из овощей и пюре, а к восьмому дню добавить паровое мясо и рыбу. Под конец второй недели разрешается вводить свежие овощи и фрукты.
При реактивном панкреатите у детей следует убрать из питания следующее:
- шоколад;
- копченое,
- суп на первом бульоне;
- жареную, пряную пищу;
- консервы;
- свежие овощи и фрукты на начальной стадии заболевании.
 Врач может назначить глюкозу внутривенно исходя из состояния ребенка.
Врач может назначить глюкозу внутривенно исходя из состояния ребенка. Врач может назначить медикаментозное лечение, которое основано на приеме следующих лекарственных препаратах:
- глюкозу внутривенно, если у малыша интоксикация;
- медикаменты для снижения производительности желудочного сока и обеспечения времени для регенерации;
- для снижения болевого синдрома назначаются спазмолитики;
- для улучшения пищеварения и снижения болевых ощущений назначают ферменты.
При наличии различной симптоматики необходимо незамедлительно обратиться к врачу, чтобы избежать опасных последствий. Доктор, исходя из симптомов и осмотра больного, назначит терапию и распишет индивидуальную диету, которой нужно безукоризненно следовать.
Чтобы избежать образования реактивного панкреатита, нужно заблаговременно предупредить его появление, а значит, исключить из рациона малыша газированные напитки, вредные продукты питания, чипсы, сухарики и другие вредности. Еда для детей должна состоять исключительно из свежих продуктов, витаминов, кисломолочных продуктов и овощей с фруктами.
Питание
Питание малыша с диагнозом реактивный панкреатит должно осуществляться по следующим принципам:
- кормление должно проводиться с интервалом в три-четыре часа и достигать шести раз в сутки;
- порция для малыша должна быть небольшая, чтобы чадо не переело, и не перегрузилась поджелудочная железа, которая во время болезни не способна справляться с лишней пищей;
- готовить блюда нужно непосредственно перед приемом пищи, чтобы кормить малыша только свежими продуктами;
- еда не должна быть горячей или холодной;
- важно хорошо измельчать продукты, чтобы облегчить работу поджелудочной железе;
- необходимо включить в рацион рыбу, мясо и обезжиренный творог;
- снизить количество потребляемых жиров и углеводов.
 Фастфуд нельзя употреблять при панкреатите.
Фастфуд нельзя употреблять при панкреатите. Запрещается давать малышам при реактивном панкреатите следующие продукты:
- наваристый жирный бульон;
- жареное;
- шоколад;
- насыщенный отвар из овощей, рыбы или мяса;
- жирные сорта мяса;
- перчить, солить блюда и добавлять в них различные приправы;
- консервированные продукты;
- грибы;
- газированные напитки;
- копченые продукты;
- мучные изделия;
- черный хлеб;
- мороженное;
- икру;
- жирные виды рыбы;
- крепкий чай, шоколад, какао;
- сало;
- щавель, бобовые и белокочанную капусту.
Приблизительно меню детей в возрасте от пяти до десяти лет при реактивном панкреатите должно выглядеть следующим образом:
- Первый завтрак – пюре из картофеля, отварная курица, сухарик и некрепкий чай.
- Второй – творожная запеканка с йогуртом натуральным или кефиром.
- На обед – куриный супчик, рисовая каша, паровая котлетка из рыбы или мяса, свекольный салат с подсолнечным маслом и настой шиповника.
- Полдник должен состоять из яблочного пюре, сухарика и воды.
- На ужин можно предложить овсянку, отварной кусочек рыбы, вчерашний белый хлеб, твердый сорт сыра и слабый чай.
- Перед сном не стоит нагружать желудок и можно обойтись кефиром с сухариками или щелочной водой.
При первых симптомах заболевания необходимо обратиться к врачу и не заниматься самолечением. Но чтобы избежать воспалительного процесса поджелудочной железы, нужно следить за питанием малыша, не позволять ему кушать вредные продукты, много сладкого, острого или соленого.
Если реактивный панкреатит все же случился, то после выздоровления следует предупредить образовательные учреждения, что у малыша такой диагноз и передать учителям список продуктов, в котором указаны разрешенные продукты и те, которые под запретом. Немаловажным правилом является не переедание, своевременное устранение из организма малыша инфекций.
Термин «реактивные» означает вторичные, то есть, это реакция органа на какое-то другое заболевание. Поджелудочная железа может давать реактивные изменения на любое заболевание органов пищеварения, так как функции всех этих органов взаимосвязаны. Но самая тесная связь у поджелудочной железы с печенью и желчевыводящими путями.
Что такое реактивный панкреатит
Реактивный панкреатит может развиваться у больных с любыми заболеваниями органов пищеварения, при постоянном переедании и употреблении в пищу жирной жареной пищи, некоторых врожденных ферментативных нарушениях, при длительном применении некоторых лекарственных препаратов (например, глюкокортикоидов), аномалиях развития желчевыводящих путей.
На УЗИ при этом можно увидеть такие же изменения, как и при остром панкреатите: увеличение одного из участков поджелудочной железы (чаще хвоста), расширение протока поджелудочной железы, диффузные изменения в ткани поджелудочной железы.
Заболевания печени и желчевыводящих путей
При заболеваниях печени  и желчевыводящих путей почти всегда появляются реактивные изменения в поджелудочной железе. Происходит это потому, что эти органы связаны между собой общим протоком, в который объединяются общий желчный проток и поток поджелудочной железы.
и желчевыводящих путей почти всегда появляются реактивные изменения в поджелудочной железе. Происходит это потому, что эти органы связаны между собой общим протоком, в который объединяются общий желчный проток и поток поджелудочной железы.
При застое желчи в желчевыводящих протоках и в желчном пузыре в ткани поджелудочной железы появляются реактивные изменения, которые видит и описывает врач УЗИ. Эти изменения всегда имеют диффузный (распространенный) характер, но часто обнаруживаются на одном из участков поджелудочной железы. Такое реактивное воспаление говорит о тесной связи органов.
То же самое происходит при заболеваниях печени (острых и хронических гепатитах), когда нарушается ее функция по производству желчи клетками печени.
Такие реактивные изменения часто никак не проявляются или их симптомы незначительны. Могут беспокоить боли в верхней части живота, тошнота, периодически появляется жидкий стул. Но так как при заболеваниях печени и желчевыводящих путей также возможно появление таких симптомов, отличить симптомы заболевания печени и желчевыводящих путей от симптомов реактивных изменений в поджелудочной железе порой невозможно.
Специального лечения реактивные изменения поджелудочной железы не требуют. Это состояние проходит после выздоровления от основного заболевания или после того, как пройдет его обострение.
Заболевания желудочно-кишечного тракта
Реактивные изменения в поджелудочной железе могут развиваться и при заболеваниях желудочно-кишечного тракта. Так, достаточно часто такое реактивное воспаление развивается при обострении язвенной болезни двенадцатиперстной кишки. Поджелудочная железа имеет тесную связь с двенадцатиперстной кишкой, так как в ее стенке открывается общий проток, через который в кишечник поступают желчь и панкреатический сок. Такое реактивное воспаление может приводить к усилению болей в животе и распространению их вверх, появлению тошноты, жидкого стула и вздутия живота.
Иногда происходит пенетрация (распространение) язвы желудка и двенадцатиперстной кишки в головку поджелудочной железы. В таком случае реактивное воспаление поджелудочной железы усиливается.
Реже реактивное воспаление поджелудочной железы возникает при заболеваниях толстого кишечника, например, при язвенном колите  и при заболеваниях пищевода. К реактивному воспалению поджелудочной железы может привести рефлюкс
и при заболеваниях пищевода. К реактивному воспалению поджелудочной железы может привести рефлюкс  -гастрит – воспаление пищевода, которое возникает на фоне постоянного затекания кислого содержимого желудка в пищевод. Такое постоянное раздражение приводит сначала к воспалению, а затем к образованию язв на стенках пищевода – тяжелому заболеванию, которое отражается на состоянии всех органов пищеварения, в том числе на состоянии поджелудочной железы.
-гастрит – воспаление пищевода, которое возникает на фоне постоянного затекания кислого содержимого желудка в пищевод. Такое постоянное раздражение приводит сначала к воспалению, а затем к образованию язв на стенках пищевода – тяжелому заболеванию, которое отражается на состоянии всех органов пищеварения, в том числе на состоянии поджелудочной железы.
Реактивные изменения в поджелудочной железе проходят с восстановлением нормального состояния органов, которые его вызвали.
Нужны ли дополнительные исследования
Как правило, их проводят, так как точный диагноз на основании одного УЗИ поставить невозможно. При реактивных изменениях в поджелудочной железе функция ее нарушается незначительно. Если же в крови и моче обнаруживается большое количество ферментов поджелудочной железы, то назначается сопутствующее лечение.
При реактивных изменениях поджелудочной железы нужно искать какое-то заболевание другого органа пищеварения.
Галина Романенко



